Урогенитальный хламидиоз
Урогенитальный хламидиоз является одним из самых распространенных заболеваний среди инфекций, передаваемых половым путем.
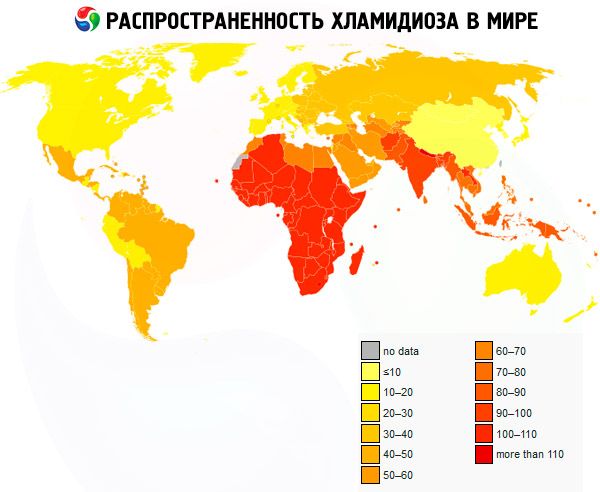
В Европе хламидиоз является распространенным заболеванием. В настоящее время не менее 50% сексуально активных молодых женщин инфицированы хламидиозом. Механизм передачи инфекции, как правило, половой.
Код по МКБ-10
Эпидемиология
Ежегодно во всем мире регистрируется около 105,7 млн новых случаев хламидийной инфекции половых путей.
Причины урогенитального хламидиоза
Хламидии принадлежат к отдельной группе микроорганизмов эубактериальной природы. Они могут инфицировать широкий круг хозяев и вызывать различные заболевания. Микроорганизмы объединяют в единственный род Chlamydia, принадлежащий к единственному семейству Chlamydiaceae, входящему в порядок Chlamydiales. Известно 3 вида хламидии - С. pneumoniae, С. psittaci, С. trachomatis.
Возбудители
Факторы риска
- Проституция.
- Многочисленные и случайные сексуальные связи.
- Ранее перенесенные ИППП.
- Контакт с больным хламидийной инфекцией или с синдромом уретрита/цервицита.
Симптомы урогенитального хламидиоза
Женщины:
- чаще протекает бессимптомно;
- выделения из половых путей;
- дизурия (при исключении иной инфекции мочевого тракта);
- боли внизу живота;
- нерегулярные кровянистые выделения из половых путей;
- диспареуния.
Мужчины:
- выделения из уретры;
- дизурия;
- зуд при мочеиспускании;
- боли в придатке яичка.
Дети:
- конъюнктивит у новорожденных;
- пневмония у детей первых 6 мес. жизни.
Хламидийный цервицит является наиболее распространенным первичным проявлением хламидийной урогенитальной инфекции у женщин. Заболевание протекает чаще бессимптомно. Иногда больные жалуются на незначительные выделения из половых органов, а также могут наблюдаться зуд влагалища, дизурия, кровотечения в межменструальный период. Для хламидийного цервицита характерны желтые, слизисто-гнойные выделения из цервикального канала. Хламидии могут поражать придатки матки и тазовую брюшину, вследствие чего развиваются воспалительные заболевания органов малого таза.
У беременных часто изменяется течение заболевания. При поражении хламидиями труб и эндометрия нарушается процесс имплантации оплодотворенной яйцеклетки и формирования плаценты, что способствует развитию вторичной плацентарной недостаточности. Хламидии могут поражать плаценту и оболочки, вызывать образование патогенных иммунных комплексов, что существенно нарушает функцию последа как органа, обеспечивающего плоду адекватное питание при дыхание. В подобных случаях в последе обнаруживаются признаки истощения компенсаторно-приспособительных реакций, инволютивнo-дистрофические процессы, диссоциация развития элементов стромы и ворсин, избыточное отложение фибриноида и лимфоцитарная инфильтрация. Морфофункциональные изменения последа ведут к плацентарной недостаточности, что в свою очередь приводит к задержке развития и гипотрофии плода. Наиболее высок риск поражения последа при инфицировании женщины во время беременности. В тех случаях, когда беременность наступает на фоне хронической хламидийной инфекции, наличие у женщины антихламидийных антител препятствует распространению инфекционного процесса.
Где болит?
Что беспокоит?
Формы
Женщины:
- цервицит;
- ВЗОМТ;
- уретрит;
- перигепатит.
Мужчины:
- уретрит;
- эпидидимит.
Мужчины и женщины:
- проктит;
- конъюнктивит;
- синдром Рейтера;
- венерическая лимфогранулема.
Дети:
- уретрит;
- вульвовагинит;
- проктит;
- конъюнктивит;
- венерическая лимфогранулема.
Новорожденные и младенцы:
- конъюнктивит у новорожденных;
- пневмония у детей первых 6 мес жизни.
Осложнения и последствия
Женщины:
- ВЗОМТ;
- синдром хронических тазовых болей;
- перигепатит;
- бесплодие;
- эктопическая беременность;
- конъюнктивит;
- синдром Рейтера.
Мужчины:
- орхоэпидидимит;
- простатит;
- синдром Рейтера;
- конъюнктивит;
- бесплодие (редко).
Диагностика урогенитального хламидиоза
Методы лабораторной диагностики:
- Прямая иммунофлюоресценция (ПИФ) - метод относительно прост и доступен практически любой лаборатории. Чувствительность и специфичность метода зависит от качества используемых люминесцирующих антител. Из-за возможности получения ложноположительных результатов метод ПИФ не может быть использован при судебно-медицинской экспертизе. Кроме того, этот метод не рекомендуется для исследования материалов, полученных из носоглотки и прямой кишки.
- Культуральный метод - посев на клеточные культуры, считают приоритетным для лабораторной диагностики хламидийной инфекции, особенно для судебно-медицинской экспертизы, он более специфичный, чем ПИФ, незаменим при определении излеченности хламидиоза, так как другие методы могут давать искаженные результаты. Однако чувствительность метода остается низкой (в пределах 40–60%).
- Иммуноферментный анализ (ИФА) для выявления антигенов ввиду низкой чувствительности редко используют для диагностики.
- Методы амплификации нуклеиновых кислот (МАНК) относят к высоко специфичным и чувствительным, могут быть использованы для скрининга, особенно для исследования клинических материалов, полученных неинвазивным путем (моча, эякулят). Специфичность методов 100%, чувствительность - 98%.Эти методы не требуют сохранения жизнеспособности возбудителя, однако необходимо соблюдать строгие требования к условиям транспортировки клинического материала, что может существенно повлиять на результат анализа. К этим методам относят ПЦР и ПЦР в реальном времени. Новый и перспективный метод NASBA (Nucleic Acid Based-Amplification) в реальном времени позволяет определить жизнеспособный возбудитель и заменить культуральный метод.
- Серологические методы (микроиммунофлюоресцентные, иммуноферментные) имеют ограниченную диагностическую ценность и не могут быть использованы для постановки диагноза урогенитальной хламидийной инфекции и, тем более, для контроля излеченности. Обнаружение IgM АТ может быть использовано для диагностики пневмонии у новорожденных и детей первых 3 мес жизни. При обследовании женщин с ВЗОМТ, бесплодием диагностически значимо обнаружение нарастания титра IgG АТ в 4 раза при исследовании парных сывороток крови. Увеличение уровня IgG АТ к хламидиям (к серотипу венерической лимфогранулемы) считают основанием для обследования пациентки с целью исключения венерической лимфогранулемы.
Проведение теста для определения чувствительности хламидий к антибиотикам нецелесообразно. Взятие клинических образцов проводят:
- у женщин пробы берут из цервикального канала (методы диагностики: культуральный, ПИФ, ПЦР, ИФА) и/или уретры (культуральный метод, ПИФ, ПЦР, ИФА) и/или влагалища (ПЦР);
- у мужчин пробы берут из уретры (культуральный метод, ПИФ, ПЦР, ИФА) или исследуют первую порцию мочи (ПЦР, ЛЦР). Пациент должен воздержаться от мочеиспускания в течение 2 ч до взятия образца;
- у инфицированных новорожденных пробы берут с конъюнктивы нижнего века и из носоглотки; исследуют также отделяемое вульвы у девочек.
Техника взятия материала зависит от применяемых методов.
В настоящее время используют следующую терминологию при постановке диагноза: свежий (неосложненный хламидиоз нижних отделов мочеполового тракта) и хронический (длительно текущий, персистирующий, рецидивирующий хламидиоз верхних отделов мочеполового тракта, включая органы малого таза). Далее следует указывать топический диагноз, включая экстрагенитальную локализацию. Хламидийная инфекция проявляется после инкубационного периода, продолжительность которого составляет от 5 до 40 дней (в среднем 21 день).
При развитии осложнений требуется консультация смежных специалистов.
Порядок действий врача при установленном диагнозе хламидийной инфекции
- Сообщение больному о диагнозе.
- Представление информации о поведении во время лечения.
- Сбор полового анамнеза.
- Выявление и обследование половых контактов проводят в зависимости от клинических проявлений заболевания и предполагаемого срока заражения - от 15 дней до 6 мес.
- В случае выявления хламидиоза у роженицы, родильницы или беременной, не получившей своевременного лечения, проводят обследование новорожденного с взятием материала из конъюнктивальных мешков обоих глаз. При выявлении хламидийной инфекции у новорожденного обследуют его родителей.
- При наличии хламидийной инфекции гениталий, прямой кишки и глотки у детей в постнатальный период необходимо заподозрить сексуальное насилие. Следует иметь в виду, что перинатально полученные C. trachomatis могут персистировать у ребенка до 3-летнего возраста. Родные братья и сестры инфицированного ребенка также должны быть обследованы. О факте сексуального насилия необходимо доложить в правоохранительные органы.
- Проведение эпидемиологических мероприятий среди контактных лиц (санация эпидемиологического очага) осуществляют совместно с районным эпидемиологом:
- осмотр и обследование контактных лиц;
- констатация лабораторных данных;
- решение вопроса о необходимости лечения, его объеме и сроках наблюдения.
- В случае проживания контактных лиц на других территориях посылается наряд-талон в территориальное КВУ.
- При отсутствии результатов от лечения рекомендуется учесть следующие возможные причины:
- ложноположительный результат исследования;
- несоблюдение режима лечения, неадекватная терапия;
- повторный контакт с нелеченым партнером;
- инфицирование от нового партнера;
- инфицирование другими микроорганизмами.
Обучение пациента
Обучение пациентов должно быть направлено на профилактику распространения инфекции.
Что нужно обследовать?
К кому обратиться?
Лечение урогенитального хламидиоза
Урогенитальный хламидиоз можно эффективно вылечить с помощью антибиотикотерапии. Венерологи рекомендуют такие средства: азитромицин, доксициклин, эритромицин или офлоксацин. Беременным женщинам рекомендуют принимать эритромицин или амоксициллин.
Дополнительно о лечении
Прогноз
При неадекватной терапии возможно развитие осложнений.
- Женщины со слизисто-гнойными выделениями из цервикального канала, симптомами аднексита, бесплодием.
- Лица, вступавшие в половой контакт с больным хламидийной инфекцией.
- Лица, проходящие обследование на другие ИППП.
- Новорожденные от матерей, перенесших хламидийную инфекцию во время беременности.
Последний просмотр: 26.06.2018
