Медицинский эксперт статьи
Новые публикации
Остеохондропатия
Последняя редакция: 27.11.2021

Весь контент Web2Health проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
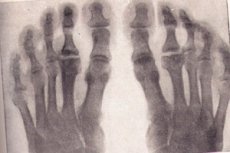
Группа заболеваний с длительным цикличным течением, нарушением питания костной ткани и ее дальнейшим асептическим некрозом – это остеохондропатия.
Данная патология имеет дистрофический характер и тесно связана с генетическими факторами. Согласно международной классификации болезней МКБ 10, она входит в группу XIII Болезни костно-мышечной системы и соединительной ткани (M00-M99):
M80-M94 Остеопатии и хондропатии:
- M80-M85 Нарушения плотности и структуры кости.
- M86-M90 Другие остеопатии.
- M91-M94 Хондропатии.
По рентгенологическим проявлениям и вторичным клиническим признакам, болезнь связана с рассасыванием и замещением разрушенных участков кости. Асептические остеохондронекрозы характеризуются цикличной сменной таких процессов:
- Невоспалительный (асептический) некроз кости.
- Патологический перелом в зоне поражения.
- Рассасывание и отторжение некротизированных частей кости.
- Восстановление повреждений.
Если в патологический процесс вовлекается суставный хрящ, то есть высокие риски нарушения его функции. Заболевание характеризуется длительным, хроническим течением. При своевременном и адекватном лечении имеет благоприятный исход.
Эпидемиология
Согласно медицинской статистике, многие заболевания опорно-двигательной системы связаны с нарушением структуры и плотности костей и чаще всего встречаются у людей преклонного возраста. Но с остеохондропатией все наоборот, она проявляется в период активного роста организма. Ее диагностируют преимущественно у пациентов 10-18 лет спортивного телосложения. При этом большая часть заболевших – это юноши.
Основная зона поражения – это кости суставы, подвергающиеся повышенным мышечным нагрузкам и микротравмам: колени, тазобедренный сустав, стопы. У пациентов взрослого возраста при дистрофических поражениях сустава диагностируют остеоартроз, который имеет схожую с асептическим некрозом клиническую картину.
Причины остеохондропатии
На сегодняшний день точной причины развития дегенеративно-некротического поражения определенных отделов костей не установлено. Проведенные исследования указывают на то, что остеохондропатия связана с такими факторами:
- Наследственная предрасположенность.
- Гормональный дисбаланс.
- Эндокринные заболевания.
- Обменные нарушения.
- Частые травы и микротравмы.
- Инфекционные заболевания.
- Несбалансированное питание.
- Нарушение взаимодействия между костной тканью и сосудами.
- Нарушение нервной трофики и регуляции притока крови.
- Конечности и позвоночник в течение продолжительного периода времени находятся в неестественном положении.
- Атрофия бедренных мышц.
- Длительный прием определенных групп медикаментов.
В процессе диагностики учитываются все вышеперечисленные причины, а лечение направлено на их предупреждение в будущем.
Факторы риска
Существует ряд факторов, которые существенно повышают риск нарушений питания костной ткани:
- Детский и подростковый возраст.
- Развитая мышечная масса.
- Избыточный вес.
- Мужской пол.
- Генетический фактор.
- Эндокринные патологии.
- Неполноценное питание.
- Нарушения обмена витаминов и кальция.
- Чрезмерные физические нагрузки, травмы.
- Системные заболевание соединительной ткани.
- Употребление кортикостероидов.
- Нейтрофические нарушения.
- Возрастные изменения.
- Врожденные аномалии развития органов и систем.
- Неправильно подобранная обувь.
Чем больше сочетаний вышеперечисленных факторов, тем выше риск развития остеохондропатии.
 [15],
[15],
Патогенез
Механизм развития поражения костей и суставов до конца не изучен. Патогенез остеохондропатии связывают с чрезмерными физическими нагрузками и травмами. Также существует ряд других предрасполагающих факторов, которые могут быть связаны с развитием болезни:
- Метаболический синдром (нарушение обмена незаменимых веществ).
- Гормональный дисбаланс из-за эндокринных патологий.
- Заболевания гипофиза, щитовидной железы, яичников, надпочечников.
- Различные инфекционные заболевания.
- Дефицит магния, кальция и других полезных веществ в организме.
- Расстройство кровоснабжения костной ткани.
- Ожирение любой стадии.
- Профессиональные занятия спортом и частые микротравмы.
Дегенеративно-дистрофический процесс в костях тесно связан с наследственными факторами. Если один из родителей страдает от поражения костей и суставов, то при действии вышеперечисленных факторов, ребенок может унаследовать данную проблему.
Симптомы остеохондропатии
Существует несколько видов остеохондропатии, каждый из которых имеет собственные симптомы.
Рассмотрим симптоматику наиболее распространенных патологий:
- Поражение тазобедренного сустава:
- Пациенты 4-9 лет.
- Ограничение движений в суставе.
- Мышечная атрофия в голени и бедре.
- Поражение головки тазобедренной кости.
- Сильные боли в поврежденной области.
- Болезненные ощущения в колене.
- Укорочение больной конечности на 1-2 см.
- Бугристая большеберцовая кость:
- Пациенты 12-15 лет, мужского пола.
- Отек в области поражения.
- Повышение боли при интенсивных движениях.
- Нарушение функционирования сустава.
- Плюсневая кость:
- Детский возраст пациентов.
- Систематические боли в очаге поражения.
- Отек и покраснение кожи с тыльной стороны стопы.
- Ограничение двигательной функции.
- Укорочение 2 и 3 пальца пораженной конечности.
- Поражение позвонков и позвоночника:
- Кифоз среднегрудного и нижнегрудного ствола позвоночника.
- Дискомфорт в спине.
- Межпозвоночная невралгия.
- Быстрая утомляемость спины.
- Деформация пораженного сегмента.
Локализация болевого синдрома полностью зависит от области поражения, а выраженность боли – от тяжести патологического процесса. Во всех случаях дискомфорт усиливается при физических нагрузках, вызывая ряд дополнительных симптомов.
Выделяют ряд симптомов, которые указывают на развитие асептического некроза. К первым признакам заболевания относятся:
- Физическая активность вызывает обострение боли в области поражения.
- Отечность пораженных тканей.
- Хруст суставов во время движений.
- Ограниченные двигательные функции и хромота.
- Изменение структуры и мышечная атрофия.
Игнорировать вышеперечисленные признаки недопустимо. Без своевременной медицинской помощи они начинают быстро прогрессировать, вызывая острые боли и осложнения.
Стадии
Дегенеративно-некротическое заболевание определенных отделов костей имеет несколько стадий, каждая из которых определенные симптомы:
- Некроз костной ткани – появляются слабовыраженные боли в области поражения с нарушением функционирования конечности. Регионарные лимфоузлы в норме, пальпация ничего не выявляет. Рентгенологические изменения отсутствуют. Длится от нескольких месяцев до полугода.
- Компрессионный перелом – кость проседает и участки повреждения вклиниваются друг в друга. На рентгене есть гомогенное затемнение области поражения и отсутствие структурного рисунка. Данная стадия длится от 2 до 6 и более месяцев.
- Фрагментация – рассасывание омертвевших участков кости. Пораженные области замещаются грануляционной тканью и остеокластами. На рентгене наблюдается уменьшение высоты кости, а также фрагментация пораженных отделов с чередованием темных и светлых зон. Продолжительность от полугода до 2-4 лет.
- Восстановление – постепенное восстановление формы и структуры кости. Длится от нескольких месяцев до нескольких лет.
Продолжительность всех стадий составляет 2-4 года. Если оставить болезнь без медицинской помощи, то процесс восстановления будет протекать с остаточной деформацией, что приводит к развитию деформирующего артроза.
Формы
Асептический некроз может возникнуть в губчатых отделах любой кости. Патологическое состояние разделяется на несколько видов, каждый из которых имеет свои особенности течения и лечения.
- Трубчатые кости (эпифиз):
- Головка бедренной кости – болезнь Легга-Кальве-Пертеса.
- Головка І-ІІІ плюсневой кости, грудинный конец ключицы, пальцы рук – болезнь Келлера ІІ.
- Короткие трубчатые кости:
- Ладьевидная кость стопы – болезнь Келера I.
- Полулунная кость в кисти – болезнь Кинбека.
- Ладьевидная кость запястья – болезнь Прайзера.
- Тело позвоночника – болезнь Кальве.
- Апофизы:
- Бугристость большеберцовой кости – болезнь Осгуда-Шлаттера.
- Бугор пяточной кости – болезнь Хаглунда-Шинца.
- Апофизарные кольца позвонков – болезнь Шейермана-Мау.
- Поверхности суставов – болезнь Кенига.
Также асептические остеохондронекрозы разделяются на те, которые лечатся медикаментозно и требуют хирургического вмешательства. К последним относятся:
- Болезнь Кенига (мыщелки бедренной кости).
- Болезнь Диаза (таранная кость).
- Болезнь Легга-Кальве-Пертеса (головка бедренной кости).
- Болезнь Ларсена (нижний полюс надколенника).
- Болезнь Левена (суставная поверхность надколенника).
От вида патологического состояния зависит метод его лечения и прогноз на выздоровление.
Дегенеративно-дистрофический процесс в костях имеет несколько стадий. Каждый этап имеет свои разновидности и характерные для него особенности.
Рассмотрим детальнее классификацию остеохондропатии:
- Дистрофические и некротические нарушения в трубчатых костях (эпифиз). К данной категории относятся:
- Головка плюсневой кости.
- Ключица (часть кости в грудном отделе позвоночника).
- Фаланги пальцев верхних конечностей.
- Поражение коротких трубчатых костей:
- Ладьевидная кость стопы.
- Полулунная кость кисти.
- Ладьевидная кость запястья.
- Тело позвонков.
- Патологический процесс в апофизах:
- Бугристость большеберцовой кости.
- Бугор пятки.
- Апофизарные кольца позвоночника.
- Повреждение поверхности клиновидных и поверхностных суставов:
- Локтевой сустав.
- Голеностоп.
- Коленный сустав.
В большинстве случаев дегенеративно-некротическое заболевание возникает у пациентов детского и юношеского возраста, поражая кости и суставы. Для всех форм болезни характерно доброкачественное хроническое течение с благоприятным исходом.
Остеохондропатия Левена
Поражение суставной поверхности надколенника – это дегенеративно-некротическое заболевание Левена. В его основе лежит асептический некроз надколенника и повреждение хряща. Патология возникает у пациентов 12-14 лет и имеет односторонний характер. Развивается из-за хронической микротравматизации в области надколенника, при вывихах, нарушении биомеханики четырехглавой мышцы.
Симптомы проявляются непостоянными умеренными болями в области коленного сустава. Их возникновение не всегда связано с физическими нагрузками. При этом движение в суставе безболезненно и сохранено в полном объеме.
Диагностика состоит со сбора анамнеза, комплекса лабораторных и инструментальных методов. К наиболее информативным относится КТ, МРТ и рентгенография. Для постановки окончательного диагноза проводят артроскопию. Лечение консервативное. Врач назначает курс приема медикаментов, физиопроцедуры, ЛФК. При своевременном лечении болезнь имеет благоприятный прогноз.
 [23]
[23]
Осложнения и последствия
Среди возможных осложнений и последствий остеохондропатии чаще всего пациенты сталкиваются с такими проблемами:
- Нарушение функциональности суставов.
- Видоизменение костной структуры.
- Ограничение в суставе поврежденной конечности.
- Дистрофические процессы в суставах.
- Медленное разрушение костной ткани.
Для предупреждения осложнений следует своевременно обращаться за медицинской помощью и в полной мере выполнять врачебные назначения.
Диагностика остеохондропатии
При подозрении на дегенеративно-некротическое заболевание определенных отделов костей проводится комплекс лабораторных и инструментальных методов, а также дифференциальный подход.
Диагностика остеохондропатии начинается со сбора анамнеза и изучения клинической картины. В дальнейшем назначают анализы крови и ревмопробы. Особое внимание уделяется рентгенографии.
На начальной стадии заболевания рентгенологическая картина мало информативна, поэтому проводят МРТ и КТ для выявления малейших изменений в структуре кости. Диагностические обследования показаны и в процессе лечения для определения его эффективности.
Анализы
Лабораторная диагностика при асептическом некрозе необходима для определения уровня минералов в крови, маркеров костеобразования и рассасывания кости в биологических жидкостях. Общий анализ крови и урины не информативны при дегенеративных процессах в костях, но проводятся для оценки общего состояния организма и выявления воспалительных процессов.
- Анализ на определение минералов в крови.
- Кальций – основной компонент кости, принимает участие в построении скелета. Его норма в венозной крови 2,15-2,65 ммоль/л. Если значения ниже нормы, то дефицит минерала компенсируется вымыванием из костей. Это приводит к постепенному разрушению кости и не отображается на видимом здоровье организма.
- Фосфор и магний – взаимодействуют с кальцием, улучшают его проникновение в костную ткань. При повышенном значении фосфора кальций вымывается из организма. Нормальное соотношение кальция и фосфора 2:1. Норма фосфора в крови от 0,81 до 1,45 ммоль/л, норма магния от 0,73 до 1,2 ммоль/л. При нарушении в зоне роста губчатых костей их значения могут снижаться или оставаться в пределах нормы.
- Биохимические показатели разрушения костной ткани
Белок коллаген, обеспечивающий прочность и эластичность костной ткани – это основной материал межкостного вещества, которое находится между костными пластинками. При поражении костей белок, как и коллаген разрушаются, распадаясь на несколько маркеров. Вещества попадают в кровь и в неизменном виде выводятся с уриной.
К основным маркерам асептического некроза относятся: деоксипиридонолин (ДПИД), пиридинолин и Cross-Laps. Последний представляет собой 8 аминокислот, составляющих коллагена, участвующих в построении белков.
Также во время диагностики анализируют показатели усиления образования кости. Самым информативным является остеокальцин. Данное вещество вырабатывается остеобластами при формирования костной ткани и частично проникает в системный кровоток. При поражении костей его уровень повышается.
Инструментальная диагностика
Обязательная составляющая диагностики при подозрении на остеохондропатию – это комплекс инструментальных обследований. Аппаратные методики имеют ряд показаний к проведению:
- Недавно перенесенные травмы.
- Острые, хронические боли, отдающие в другие части тела.
- Контроль эффективности проводимого лечения.
- Подготовка к операционному вмешательству.
- Оценка состояния кости и сосудов.
- Рентгенография – дает общие представления о состоянии пораженной кости. Не выявляет нарушения кровообращения. Как правило, снимки выполняют в нескольких проекциях для более точного анализа.
- Компьютерная томография – послойное исследование костей и мягких тканей. Определяет структуру пораженной кости и состояние сосудов с помощью контрастного вещества.
- Магнитно-резонансная томография – выявляет патологические изменения на ранних стадиях. Для визуализации участка поражения применяют электромагнитные волны.
- Сцинтиграфия – выявляет аномальные процессы в кости на ранних стадиях, до того, как они появятся на рентгене. Чаще всего используется в качестве дополнительного метода к МРТ или КТ. В педиатрической практике применяется редко.
- Артроскопия – позволяет максимально точно оценить состояние коленного сустава и составить дальнейшую тактику лечения. Объединяет в себе диагностические и лечебные функции. Чаще всего применяется для диагностики болезни Кенига, то есть поражения мыщелков бедренной кости.
Остеохондропатии на рентгене
Рентгенография относится к золотому стандарту исследований при подозрении на дегенеративно-некротическое заболевание костей. Рассмотрим основные признаки остеохондропатии любой локализации на рентгене:
- Некроз губчатого вещества кости и костного мозга. Омертвлению не подвергаются суставные хрящи.
- Патологический перелом – омертвевшая костная ткань не функциональна, трабекулы губчатого вещества не выдерживают оказываемую на них нагрузку. На рентгене есть признаки деформации кости, ее укорочение, уплотнение. Данная стадия длится около полугода.
- Стадия рассасывания некротических масс с помощью лизиса. На рентгенограмме некротические массы, окруженные остеокластами. Эпифиз имеет неоднородную структуру, возможны признаки кровоизлияния с последующим обызвествлением, кистозные изменения.
- На стадии репарации, то есть восстановления структуры кости, на рентгенограмме видны участки просветления во вновь созданной костной ткани, вызванные кистозными изменениями.
Для определения стадии болезни результаты рентгенографии сопоставляют с клинический симптоматикой болезни.
Дифференциальная диагностика
При постановке окончательного диагноза, остеохондропатию дифференцируют с другими схожими по симптоматике заболеваниями. Симптомокомплекс болезни сопоставляют с такими патологиями:
- Деформирующий артроз.
- Туберкулез костей.
- Артриты.
- Атеросклероз.
- Дегенеративно-пролиферативные изменения костей.
- Новообразования.
- Инфекционные и воспалительные заболевания.
- Синдромы сдавления и ущемление периферических нервов.
При проведении дифференциальной диагностики анализируют комплекс лабораторных и инструментальных обследований, также определяется стадия асептического некроза.
Лечение остеохондропатии
По результатам проведенной диагностики ортопед составляет план лечения асептического некроза. В первую очередь пациентам назначают курс медикаментов, который включает в себя такие препараты:
- Обезболивающие средства.
- Нестероидные противовоспалительные.
- Для улучшения кровообращения.
- Витаминные комплексы.
Профилактика
Предупреждение нарушения в зоне роста губчатых костей состоит из комплекса методов, направленных на общее укрепление организма, повышение защитных свойств иммунной системы, снабжение полезными микро и макроэлементами.
Профилактика остеохондропатии состоит из таких рекомендаций:
- Сбалансированная физическая активность для создания мышечного корсета и его укрепления.
- Ограничение повышенных физических нагрузок.
- Избежание травматизации.
- Рациональное питание.
- Прием витаминно-минеральных комплексов.
- Своевременное лечение вирусных, инфекционных и других заболеваний организма.
- Ношение правильно подобранной обуви с ортопедическими стельками.
- Регулярные осмотры у врача.
Также к профилактическим мероприятиям относится регулярный массаж конечностей и других частей тела. При первых болях в костях и суставах следует обращаться за медицинской помощью для диагностики причин болезненного состояния и их устранения.
Прогноз
При своевременной диагностике и лечении, остеохондропатия имеет благоприятный прогноз. Тяжелые формы асептического некроза плохо поддаются коррекции, поэтому могут иметь неблагоприятный исход. Прогноз существенно ухудшается при развитии осложнений болезни.
Остеохондропатия и армия
Дегенеративно-некротическое заболевание определенных отделов костей не является освобождением от армии. Для того чтобы избежать воинской службы необходимо пройти военно-врачебную экспертизу, которая подтвердит наличие функциональных нарушений, препятствующих службе.
В списке патологий, которые могут выступать запретом для армии находятся заболевания костной системы и их осложнения:
- Врожденное искривление позвоночника фиксированного типа.
- Сильная деформация грудной клетки с тяжелой дыхательной недостаточностью.
- Приобретенные искривления позвоночника с ротацией позвонков.
- Невозможность сохранять вертикальное положение из-за деформаций скелета.
- Нестабильность сегментов позвоночного столба.
- Мышечная слабость конечностей, парезы мышц с декомпенсацией.
- Нарушения двигательных функций.
При наличии вышеперечисленных заболеваний, призывника отправляют для прохождения ряда обследований, которые подтвердят патологические изменения: КТ, МРТ, рентгенография, радиоизотопное сканирование. По результатам проведенных исследований и по выводу врачебно-консультационной комиссии, призывник получает освобождение от прохождения службы из-за остеохондропатии или ее осложнений.

