Медицинский эксперт статьи
Новые публикации
Азооспермия
Последняя редакция: 31.05.2022

Весь контент Web2Health проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
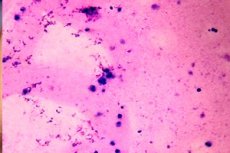
Когда в анализе эякулята мужчины обнаруживают отсутствие сперматозоидов, то говорят об азооспермии. Причины такого нарушения могут быть разными: от первичной и вторичной гонадной недостаточности (крипторхизм, дегенерация эпителия яичковых канальцев, гипорхизм и пр.) до прочих механических барьеров, способных перекрыть транспорт сперматозоидов из яичек к семенным пузырькам. Качество полового влечения при этом может не страдать. Диагностику азооспермии проводят путем неоднократного микроскопического исследования спермы. [1]
Терапия длительная, патогенетическая.
Код по МКБ-10
Эпидемиология
Бесплодием у мужчин называют неспособность к оплодотворению женщины. На сегодняшний день врачи располагают результатами многочисленных исследований, согласно которым в 40% бесплодных браков «виновником» невозможности зачатия оказывается мужчина. Другой показатель статистики: примерно 15-20% браков имеют подобные сложности, связанные с бесплодием.
Современное понятие «бесплодного брака» предполагает, что супруги не могут зачать ребенка на протяжении 12-24 месяцев регулярной половой жизни без использования предохраняющих средств.
Возможность мужчины оплодотворить женщину обусловливается свойствами его семенной жидкости, числом и качеством присутствующих в ней сперматозоидов. Эякулят представляет собой смешанный секрет яичков и придатков, а также железистой системы, представленной семенными пузырьками, простатой, железами Литтре и Купера. Спермальная жидкость обладает щелочной реакцией, с колебаниями pH в пределах 7,0-7,6. Именно в этом диапазоне сперматозоидам наиболее комфортно передвигаться. К тому же, щелочная среда делает сперматозоиды более стойкими к кислой вагинальной среде (средний показатель pH во влагалище составляет 4,5, а в цервикальном канале – 7,5).
Согласно статистическим данным, азооспермия диагностируется примерно у 2% бесплодных пар.
Причины азооспермии
Азооспермия сопровождается нарушением образования спермы, в результате чего семенная жидкость не содержит сперматозоидов. В зависимости от первопричин, специалисты выделяют обструктивный и необструктивный вариант патологии.
Азооспермия влечет за собой потерю возможности мужчины зачать ребенка природным путем, а для некоторых пациентов и вспомогательные репродуктивные технологии также безрезультатны.
Азооспермия может иметь обструктивное и необструктивное начало. В первом случае причиной становится блокировка семявыносящих каналов, а во втором случае нарушается непосредственная выработка спермы. [2]
Неполадки с транспортом сперматозоидов могут возникать в силу следующих причин:
- инфекционно-воспалительные процессы, затрагивающие мужскую репродуктивную систему и негативно влияющие на способность мужчины к оплодотворению;
- травматические повреждения, хирургические вмешательства в области позвоночного столба (пояснично-крестцовый отдел), брюшной полости, половых органов;
- расширение и увеличение венозных сосудов мошонки (варикоцеле);
- специфические способы контрацепции по типу вазэктомии – процедуры, в ходе которой перерезают и перевязывают семявыносящие каналы;
- врожденное отсутствие или сращение семявыносящих каналов.
Необструктивный тип азооспермии не связан с блокировкой выведения сперматозоидов, а имеет отношение к нарушению продукции спермы в организме. Причины, провоцирующие подобную неполадку, бывают следующими:
- прием определенных медикаментов – в частности, антибиотиков, стероидных гормонов, а также химиопрепаратов;
- злоупотребление алкоголем, курение и прием наркотических средств;
- неблагоприятная наследственность (например, синдромы Клайнфельтера или Калльмана);
- нарушение гормонального равновесия, влияющее на функциональность яичек;
- ретроградное семяизвержение, при котором сперматозоиды попадают вместо уретры в мочевой пузырь (случается на фоне спинномозговых повреждений, сахарного диабета и пр.);
- воздействие радиоактивного излучения, лучевой терапии;
- сильное или продолжительное повышение температуры тела, хронические интоксикации, отравления пестицидами, тяжелыми металлами;
- неопущение яичек.
Факторы риска
Так как нарушения сперматогенеза и азооспермия являются достаточно распространенными проблемами среди мужчин, ученые инициировали проведение исследования, в ходе которого смогли выделить базовые факторы риска развития мужского бесплодия:
- вредные привычки (курение, употребление спиртных напитков);
- неправильное питание (употребление преимущественно жирной, соленой и пряной пищи);
- профессиональные вредности на протяжении пяти лет и больше (высокие и слишком низкие температурные воздействия, загазованный и запыленный воздух, химические интоксикации);
- неблагоприятные экологические условия;
- игнорирование заболеваний, несвоевременное обращение за медицинской помощью, хронизация патологий;
- гиподинамия, преимущественно сидячий и малоподвижный образ жизни;
- чрезмерные психоэмоциональные нагрузки, частые конфликты, переживания, страхи;
- избыточные физические нагрузки.
Одним из ведущих факторов развития азооспермии считается нездоровый образ жизни современных представителей сильного пола. Вредные привычки оказывают достаточно выраженное негативное влияние на здоровье и репродуктивную способность мужчин, и тем более – в сочетании с другими имеющимися факторами. [3]
К группе риска можно отнести:
- пациентов, которые в прошлом болели инфекционными заболеваниями, передающимися половым путем;
- мужчин, которые подвергались воздействию ионизирующих лучей, либо химически активных веществ;
- лиц, ближайшие родственники которых страдали гормональными расстройствами;
- мужчин, у которых в анамнезе имелись травматические повреждения наружной половой системы.
Патогенез
Азооспермия в целом провоцируется одной из трех базовых причин:
- Нарушенная функция каналов, через которые выводится сперма.
- Нарушенная функциональность яичек.
- Другие заболевания и состояния.
Первая причина – нарушенная работа выводных каналов – обусловлена такими факторами:
- травматические повреждения спинного мозга, при которых имеет место заброс спермального секрета в полость мочевого пузыря;
- операции на предстательной железе (хирургическое лечение простатитов, аденом простаты и пр.);
- сахарный диабет;
- инфекционно-воспалительные патологии по типу туберкулеза, либо венерических заболеваний;
- генетические патологии, сопровождающиеся сбоем обменных процессов (например, кистозный фиброз);
- врожденные дефектные нарушения семявыводящего протока.
Вторая причина – нарушенная функциональная способность яичек – является следствием:
- неопущенных яичек (крипторхизма);
- пониженной выработки половых гормонов у мужчины;
- травматических и других поражений яичек;
- радиационных воздействий, вредных привычек;
- воспалительных реакций, затрагивающих зону яичек;
- венерических заболеваний, орхитов;
- генетическими дефектами, врожденными аномалиями.
Среди других патологий, способных спровоцировать развитие азооспермии, специалисты называют такие заболевания:
- поражение гипоталамуса – мозгового отдела, контролирующего процесс выработки половых гормонов;
- поражение гипофиза – отдела, «подвластного» гипоталамусу, который может пострадать в результате продолжительных интоксикаций (в том числе алкогольных и наркотических), опухолевых процессов и кровоизлияний.
Процесс сперматогенеза заключается в формировании и созревании сперматозоидов: он берет свое начало на пубертатном этапе и длится до самой старости. Мужские половые клетки формируются в извитых яичковых семенных протоках. Это происходит последовательно: от пролиферации сперматогоний до процессов мейоза и спермиогенеза. Пиковая активность процесса наблюдается при температурном режиме около 34°C. Такой режим поддерживается, благодаря анатомической локализации яичек не в брюшной полости, а в мошонке. Полностью сперматозоиды созревают в яичковом придатке. Весь цикл образования сперматозоидов в мужском организме продолжается около 74 суток.
Симптомы азооспермии
Основной признак азооспермии – это невозможность в паре зачать ребенка. Как правило, именно с этой проблемой мужчины обращаются за медицинской помощью, поскольку в целом половая функция чаще всего не нарушается. Другие симптомы могут появляться лишь в случае, если они обусловлены основным, первичным заболеванием. К примеру, недостаточная функция яичек – гипогонадизм – проявляется неразвитостью вторичной половой картины, что проявляется невыраженным оволосением, женским типом телосложения, гинекомастией. Секреторная азооспермия зачастую обнаруживается на фоне яичковой гипоплазии, снижении сексуальной способности, нарушения эректильной функции, синдрома малого полового члена.
Разные типы течения обструктивной азооспермии иногда сопровождаются ощущением дискомфорта, тянущими болями в области половых органов, отечностью или припухлостью мошонки. Пальпаторно нарушений со стороны яичек чаще не обнаруживается, придатки же могут быть увеличены – из-за накопления в них мужских половых клеток. Обструкция часто протекает одновременно с ретроградным семявыведением.
В подавляющем количестве случаев мужчина, страдающий азооспермией, не отмечает у себя никаких патологических признаков. Первый «звоночек» появляется, когда супруги начинают планировать беременность, однако регулярные сексуальные контакты без предохранения не приводят к долгожданному результату: женщина не беременеет.
Врачи выделяют ряд симптомов, на которые следует обратить внимание, так как они способны указать на наличие неполадок задолго до того, как пациент заподозрит у себя мужское бесплодие и азооспермию:
- несильные периодические боли в паховой области;
- припухлость, отечность в зоне мошонки;
- ослабление эрекции и полового влечения;
- постоянное ощущение усталости;
- отекание, увеличение грудных желез (гинекомастия);
- хронические и частые инфекционные процессы;
слабый рост волос в области лица и тела, а также прочие признаки вероятного понижения выработки мужских половых гормонов.
Сперма при азооспермии
Оценка спермы проводится следующим образом:
- Нормосемия – от 1 до 6 мл спермальной жидкости.
- Мультисемия – объем спермальной жидкости превышает 6 мл.
- Нормоспермия – число мужских половых клеток на 1 мл спермы составляет 60-120 миллионов.
- Полиспермия – число мужских половых клеток на 1 мл спермальной жидкости превышает 120 миллионов.
- Аспермия – сперматозоиды и клетки сперматогенеза отсутствуют.
- Олигозооспермия – число мужских половых клеток в спермальной жидкости не превышает 20 миллионов на 1 мл.
- Гипоспермия – число сперматозоидов составляет от 20 до 60 миллионов на 1 мл.
- Азооспермия – сперматозоиды в сперме отсутствуют, однако присутствуют незрелые формы сперматогенеза.
Формы
Азооспермией именуют такой тип бесплодия у мужчин, при котором в анализе эякулята не обнаруживаются сперматозоиды. Андрологии и урологи указывают на наличие нескольких форм неправильного сперматогенеза: речь идет не только об азооспермии, но и об олигозооспермии, астенозооспермии, тератозооспермии.
Помимо этого, возможно сочетание патологий – к примеру, зачастую встречаются такие диагнозы, как олигоастенозооспермия, астенотератозооспермия, олиготератозооспермия и т. п.
|
Астенозооспермия |
Присутствие меньше половины сперматозоидов, которым присуще движение I типа (прогрессивное линейное) и II типа (медленное линейное, либо прогрессивное нелинейное), или присутствие меньше 25% клеток, которым присуще движение I типа. Численность и форма мужских половых клеток в пределах нормы. |
|
Олигозооспермия |
Уменьшение численности живых мужских половых клеток – меньше 20 миллионов на 1 мл семенной жидкости. |
|
Тератозооспермия |
Больше 50% мужских половых клеток отличаются нарушениями в строении (головка и хвост). |
|
Азооспермия |
Сперматозоидов в спермальном секрете нет. |
По этиологическому (причинному) фактору специалисты разделяют такие виды нарушения:
- Необструктивная азооспермия – это нарушение, не связанное с обструкцией семявыводящих путей. Патология чаще всего представляет собой секреторный тип расстройства.
- Обструктивная азооспермия связана с затруднением проходимости семявыносящих протоков. Это приводит к тому, что мужские половые клетки не могут попасть из яичек в половой орган. Такой вариант азооспермии встречается в 40% случаев. Непроходимость протоков может быть приобретенной или врожденной.
- Обтурационная азооспермия развивается при непроходимости каналов выноса семени. Такая патология может быть следствием полной или частичной аплазии придатков, протоков или семенных пузырьков, приобретенной непроходимостью каналов в результате поствоспалительной обструкции, кистозных и опухолевых процессов, которые сдавливают проток придатка. Возможна также ятрогенная форма непроходимости, обусловленная хирургическими вмешательствами на данном участке.
- Секреторная азооспермия сопровождается нарушением образования сперматозоидов вследствие двустороннего крипторхизма, эпидпаротита, опухолевых процессов, радиационного или токсического воздействия.
- Временная азооспермия – это преходящее состояние, при котором сперматозоиды не всегда отсутствуют в семенном секрете, а лишь периодами. Например, нарушение отмечается при обострении некоторых заболеваний, после сильного стресса, на фоне лечения определенными лекарственными препаратами (гормональными средствами, антибиотиками, препаратами химиотерапии). Временная неполадка часто случается, если мужчина злоупотребляет посещением бань и саун, либо излишне часто вступает в половые связи.
- Генетическая азооспермия обусловлена наследственным фактором, является врожденной патологией. Причинами выступают числовые или структурные аберрации половых хромосом. Носители мутации гена CFTR (кистозный фиброз) зачастую имеют обструктивную азооспермию, связанную с отсутствием или непроходимостью семявыводящих каналов. [4]
- Врожденная азооспермия, которая формируется у плода ещё на этапе внутриутробного развития, может быть вызвана гипопитуитаризмом, синдромами Каллмана или Прадера-Вилли, прочими нарушениями, приводящими к недостаче гонадотропина или GnRH, а также синдромом Клайнфельтера. Более чем у 10% пациентов с диагностированной азооспермией наблюдается аномальный сперматогенез, обусловленный аномалией Y-хромосомы. Подобные нарушения чаще всего распространяются на длинное плечо хромосомы: эта секция обозначается специалистами, как AZF (азооспермиевый фактор).
По этиологическому фактору выделяют такие формы азооспермии:
- Претестикулярная форма связана с гормональными неполадками и представляет собой вторичную недостаточную функцию яичек.
- Тестикулярная форма – это первичная дисфункция яичек, обусловленная нарушением со стороны самих яичек.
- Посттестикулярная форма объясняется нарушенной эякуляцией или блокировкой семявыносящих каналов.
Легче всего лечению поддаются первая и третья формы заболевания. Тестикулярный вариант часто является необратимым (исключение – варикоцеле).
Осложнения и последствия
Азооспермия сама по себе уже считается осложнением инфекционно-воспалительных, эндокринных нарушений, затрагивающих мочеполовую систему.
Однако чем может обернуться азооспермия, если не заниматься лечением патологии?
Зачастую общество придерживается стереотипного мышления: если в семье нет детей, то проблема в женщине. Однако статистика утверждает совсем иначе: женское здоровье не позволяет забеременеть всего лишь в 1/3 случаев. Еще 1/3 – это нарушения со стороны репродуктивного здоровья мужчины. Оставшиеся 33% это проблемы со стороны обоих партнеров сразу, либо случаи, когда причину отсутствия беременности определить не представляется возможным. Стало быть, если у женщины не получается забеременеть на протяжении 1-2-х лет при условии регулярной половой жизни без предохранения, то диагностику должны пройти оба партнера.
У некоторых мужчин азооспермия провоцируется серьезными заболеваниями, которые с течением времени могут вызвать не менее серьезные осложнения:
- застойные явления;
- воспалительные патологии (простатит, орхит, везикулит, эпидидимит).
Кроме этого, непосредственный факт невозможности зачатия часто становится причиной появления у мужчины депрессивных расстройств, стрессовых ситуаций, приводит к семейным конфликтам и непониманию.
Мужское бесплодие при азооспермии
Если в ходе диагностики в семенной жидкости не обнаруживаются мужские половые клетки, то это ещё не означает, что такие клетки вовсе не продуцируются мужским организмом. Часто случается, что яички полноценно функционируют, однако на пути к выходу имеется некое препятствие, блокирующее попадание сперматозоидов в семенную жидкость.
Известен определенный пороговый показатель числа сперматозоидов, который должен продуцироваться в яичке для того чтобы клетки смогли достичь спермы. Если сперматозоиды вырабатываются в меньшем количестве, то они могут не попадать в эякулят, однако вполне могут присутствовать непосредственно в яичке.
Для установления первопричины азооспермии и оценки вероятности возобновления детородной функции мужчины и дальнейшего использования вспомогательных репродуктивных методов, доктор рекомендует пациенту пройти диагностику – в частности, сделать биопсию яичек. Эта процедура зачастую помогает отыскать в тканях зрелые сперматозоиды, а также позволяет определиться с тактикой лечения.
Диагностика азооспермии
Для того чтобы добиться успеха в лечении азооспермии, необходимо грамотно выявить первопричину нарушения. Опрос пациента начинают со сбора анамнеза: врачу необходимо знать о некоторых особенностях половой жизни пациента, например – о степени и качестве половой активности, о продолжительности периода, в течение которого не удается зачать ребенка. Кроме этого, важной информацией становятся такие пункты, как перенесенные или имеющиеся патологии, вредные привычки, профессиональные интоксикации и пр. Далее специалист оценивает внешние данные мужчины: особенности телосложения, состояние половых органов, степень вторичных половых признаков.
Во многих диагностических центрах диагноз азооспермии устанавливают лишь после не менее двух микроскопических исследований спермы, подтверждающих отсутствие мужских половых клеток. Если требуется, назначают дополнительную диагностику:
- УЗИ простаты, семенных пузырьков, яичек и т. д.;
- измерение параметров яичек при помощи орхидометра и прочих измерительных приспособлений;
- спермограмма (выполняется не меньше двух раз с выдержкой временного промежутка в 2-3 недели);
- исследование крови с показателями уровня фолликулостимулирующего гормона (ФСГ), тестостерона, пролактина, ингибина В;
- генетические исследования (кариотип, ген CFTR, AZF-фактор).
Дополнительно проводятся анализы для определения заболеваний, передающихся половым путем. О необструктивной азооспермии говорят, если уровень ФСГ повышается до 7,6 MF/л и больше, при общем нарушении развития яичек.
Инструментальная диагностика может быть расширена. Выполняют трансректальное УЗИ предстательной железы, ультразвуковую допплерографию мошоночных сосудов.
Спермограмму дополняют MAR-тестированием, которое сопровождается оценкой содержания в крови антиспермальных антител.
Особое значение имеет определение гормонального статуса, что помогает оценить качество гипофизарно-гипоталамусной регулировки функциональности половых желез.
Как известно, венерические инфекции также могут негативно отразиться на качестве спермы у мужчин. Для исключения подобных патологий выполняют исследования ИФА, РИФ, либо используют метод полимеразной цепной реакции (ПЦР).
Чтобы исключить попадание спермальной жидкости не в уретру, а в мочевой пузырь (так называемая ретроградная эякуляция), делают постэякуляторное исследование мочи.
Биопсия яичек при азооспермии
Если нет противопоказаний, то биопсию проводят стандартным способом: выполняют прокол стенки яичка при помощи тонкой иглы, после предварительной общей или местной анестезии. Вся процедура продолжается всего несколько минут. Если обезболивание было местным, то уже на протяжении часа пациента отпускают домой.
В некоторых случаях возникает необходимость в проведении так называемой «открытой» биопсии: к такому методу прибегают, если требуется отобрать большее количество тканей для исследования. В ходе процедуры делают разрез кожных покровов в области мошонки (до 10 мм), затем берут нужное количество ткани. Завершают манипуляцию накладыванием одного или нескольких швов (как правило, используют рассасывающие нити). Пациент может отправляться домой через 2-3 часа, либо остается в стационаре (если требуется дальнейшее врачебное наблюдение).
Реже практикуют микрохирургический способ биопсии яичка, который заключается в проведении большего разреза на кожных покровов в области мошонки. Такая техника позволяет выполнить полную ревизию с использованием хирургического микроскопа.
Все из указанных методов требуют несложной, но специальной подготовки пациента. Доктор заранее собирает результаты предпроцедурных анализов, обсуждает с анестезиологом возможные способы наркоза. Беседует с пациентом, объясняет суть процедуры, выясняет наличие у него имплантатов, искусственных клапанов, водителей ритма, опрашивает о принимаемых лекарственных препаратах, и особенно о таких, которые разжижают кровь (ацетилсалициловая кислота, Варфарин и пр.).
Непосредственный подготовительный этап выглядит следующим образом:
- вечером накануне процедуры не следует переедать, желательно не ужинать, либо съесть что-нибудь легкое (творог, немного овощей и пр.);
- в день выполнения биопсии не следует пить и употреблять пищу;
- утром необходимо помыться в душе, сбрить волосы в области мошонки и передней бедренной поверхности.
Материалы, полученные в ходе биопсии, поступают непосредственно к эмбриологу. Он оценивает шансы мужчины на успешное зачатие ребенка, проводит дополнительные исследования, консультируется с репродуктологом, генетиком.
Цитогенетическое исследование кариотипа мужчины с азооспермией
Мужчины, испытывающие трудности с зачатием и имеющие соматически адекватный кариотип, обладают риском развития спермальной анеуплоидии – нарушения хромосомного числа в диплоидном наборе, при частоте дефектов хромосом в зародышевой линии от 6 до 18%.
Сложно переоценить роль хромосомы Y в образовании сперматозоидов. Но диагностика, позволяющая выявлять хромосомные изменения и их влияние на понижение численности мужских половых клеток, на сегодняшний день затруднительна. Известно, что развитие бесплодия тесно связано с отсутствием хромосомы Y в генном материале.
При азооспермии генетические дефекты в хромосоме Y обнаруживаются примерно в 35-50% случаев.
К нарушению сперматогенеза могут приводить такие хромосомные дефекты:
- нарушение хромосомного числа (XXY, YYY);
- структурно-хромосомные нарушения;
- хромосомные транслокации.
Кариотип при азооспермии и прочих подобных нарушениях исследуют в таких случаях:
- при секреторной азооспермии в повышенным уровнем сывороточного ФСГ;
- при олигоспермии с показателем меньше 5 миллионов сперматозоидов на 1 мл спермы;
- при тератозооспермии (присутствии большого количества погибших сперматозоидов в спермальной жидкости).
При азооспермии часто обнаруживается изменение кариотипа 47,XXY: наблюдается добавочная хромосома X у пациентов с крипторхизмом и синдромом Клайнфельтера. Во всех метафазах выявляется транслокация Робертсона (13, 14 хромосома, а также 47, XY, -13, роб. т. (13,14).
Предположительно, в подобных случаях транслокация отличается поздним развитием, поскольку отсутствуют подтверждения врожденного и наследственного характера нарушений детородной функции и хромосомных патологий.
Типы дефектов хромосом у мужчин с диагностированной азооспермией показаны в таблице: [5]
|
Кариотип |
% случаев пациентов с азооспермией |
|
46, XY |
Более 92% |
|
Хромосомные аномалии |
Менее 8% |
|
Классический вариант 47, XXY |
Около 2% |
|
Полная форма 48, XXYY |
Менее 1% |
|
Мозаичный вариант 46, XY/47, XXY |
Менее 1% |
|
Клинический вариант 47, XXY |
Менее 1% |
Дифференциальная диагностика
Характерные признаки, которые выявляются в ходе обследования мужчины с первичным нарушением функции яичка:
- недостаточная выраженность вторичных половых признаков;
- гинекомастия;
- недостаточное по объему яичко (меньше 15 см);
- яички плотной консистенции, либо отсутствуют;
- показатель ФСГ повышается, либо находится в пределах нормы.
При обструктивной азооспермии обнаруживается:
- норма яичка в объеме;
- увеличение, плотность придатка, наличие в нем узелков;
- в анамнезе – операции по удалению новообразований в придатке, либо стерилизация;
- картина уретропростатита;
- дефекты предстательной железы, расширенные семенные пузырьки;
- эндокринная система, гормональное равновесие находятся в пределах нормы.
При крипторхизме – неопущении яичка в мошонку – признаки определяются ещё при рождении. Возможна односторонняя или двусторонняя патология. Может развиваться микроскопическая кальцификация яичка, что становится фактором риска развития опухолевого процесса. [6]
При варикоцеле:
- нарушается рост и развитие яичка;
- расширены венозные сосуды семенного канатика преимущественно с левой стороны;
- отмечается боль и неприятные ощущения в яичке.
|
Азооспермия |
Варикоцеле |
|
|
Наружный осмотр |
Яички уменьшены в размерах, неэластичные. |
Присутствуют варикозные расширенные венозные сосуды семенного канатика. Положительная проба Вальсальвы. |
|
УЗИ |
Отмечаются изменения структуры яичек и придатков. |
Визуализируются варикозные расширенные венозные сосуды гроздьевидного сплетения. |
|
Результаты спермограммы |
Признаки азооспермии. |
Признаки астенозооспермии. |
К кому обратиться?
Лечение азооспермии
Основным направлением лечения азооспермии является стимулирование природного развития мужских половых клеток. Однако лечебные манипуляции могут быть разными, что зависит от первопричин нарушения. [7] Чаще всего врач рекомендует пациенту такие лечебные методики:
- Гормональное лечение – предполагает прием препаратов эстрогена и ЛГ (лютеинизирующего гормона) для стимуляции сперматогенеза. Продолжительность такой терапии назначается в индивидуальном порядке и чаще всего длится несколько месяцев, до полугода.
- Хирургическое лечение применяется при обструктивных нарушениях, спровоцировавших появление азооспермии. Репродуктивная функция восстанавливается после коррекции проходимости: к примеру, хирург устраняет врожденные дефекты развития, варикоцеле и пр.
- Изъятие сперматозоидов путем проведения биопсии проводится в случаях, когда все вышеперечисленные методы не решили проблему. Врачи извлекают активные сперматозоиды из полости семенных каналов и в дальнейшем используют их для искусственного оплодотворения.
Пациентам, у которых азооспермия обусловлена такими патологиями, как варикоцеле, крипторхизм, киста простаты, требуется хирургическая операция.
Если проблема является следствием воспалительных процессов в репродуктивной системе, то проводится противовоспалительное медикаментозное лечение.
Нарушение гормонального равновесия стабилизируется путем соответствующей гормональной терапии.
Во всех случаях лечебная схема определяется и подбирается индивидуально, ведь важно учитывать многие особенности, как пациента, так и состояния его здоровья в целом. Если же лечение не приносит требуемого эффекта, то можно помочь паре путем проведения микрохирургической операции, позволяющей получить мужские половые клетки из яичковой ткани. Полученный биоматериал поступает к эмбриологам, которые отбирают сперматозоиды для последующего выполнения искусственного оплодотворения. [8]
Азооспермия лечится или нет?
Азооспермию можно вылечить, если удается устранить причину данной проблемы. Например, если патология спровоцирована обструкцией – перекрытием семявыносящего канала, то выполняют восстановительную операцию, которая может включать в себя уретральную пластику, наложение анастомоза, хирургическое избавление от варикоцеле и пр.
Успех лечения после оперативной коррекции обструкции наблюдается примерно в 30-55% случаев.
Если азооспермия стала следствием эндокринных, гормональных нарушений, то проводится терапия гормоно-заместительного или стимулирующего характера. Известно немало случаев появления полноценных мужских половых клеток в сперме после прохождения курса гормональной терапии.
Если же беременность при азооспермии не наступает, несмотря на все предпринятые меры, то пациенту рекомендуют обратиться к репродуктологам для проведения процедуры искусственного оплодотворения – к примеру, ИКСИ (введение сперматозоида в цитоплазму). Технология предполагает получение сперматозоидов из яичка или придатка путем открытой или аспирационной биопсии.
В сложных случаях, когда обнаружить и устранить причину азооспермии считается невозможным, единственным вариантом становится использование для зачатия спермы донора. [9]
Лекарства
При вторичном гипогонадизме для лечения используют препараты хорионического гонадотропина: ХГЧ, Хорагон, Прегнил, Профази и пр., в дозировке 2 тыс. МЕ трижды в неделю. Также вводят Менотропин в количестве 0,5-1 ампула в виде внутримышечных инъекций трижды в неделю.
Дополнительные лекарственные препараты:
- антибиотики группы цефалоспоринов (Цефазолин, Цефотаксим по 1,0 дважды в сутки;
- уросептические средства группы фторхинолонов (Ципрофлоксацин по 250 мг дважды в сутки);
- местные антивоспалительные средства (суппозитории Витапрост по 1 шт. в прямую кишку вечером перед сном);
- обезболивающие средства (Кетонал по 2,0 внутримышечно, Анальгин по 1,0, Носпазин по 2,0 внутримышечно);
- препараты для оптимизации микроциркуляции (Пентоксифиллин по 5,0 в виде внутривенных капельных введений);
- антимикотические средства (Флуконазол 150 мг разово, раствор Интраконазола);
- аскорбиновая кислота по 2,0 ежедневно в течение четырех дней.
Индикатором положительной динамики лечения является исчезновение тянущих болей в паховой зоне, присутствие единичных сперматозоидов при проведении спермограммы, отсутствие воспалительных процессов. Спермограмму и гормональные анализы выполняют повторно с промежутком 4 недели.
Трибестан
Лечение эндокринных форм азооспермии часто проводится с использованием препаратов растительного происхождения. В настоящее время особенно наблюдается интерес к фитосредствам, которые одновременно являются эффективными и безопасными. Растительные препараты обычно сочетают в себе мягкое комплексное воздействие и отсутствие выраженных побочных проявлений, а также возможность использования совместно с традиционными медикаментами.
Существует ряд растительных препаратов, содержащих сапонины, или так называемые стероидные гликозиды, способные мягко регулировать гормональное равновесие в мужском организме. Примечательно, что такие средства налаживают нарушенную работу эндокринных желез, не влияя при этом на нормально функционирующую железистую систему.
Одно из средств, в составе которого присутствуют сапонины – это Трибестан. Препарат активно используют для коррекции нарушений либидо и фертильности у мужчин.
Богатый комплексный состав Трибестана обеспечивает многоступенчатое действие препарата, что отражается на уровне гипофиза, половых желез, коры надпочечников. При помощи сапонинов и сапогенинов стабилизируется функция эндокринных желез, а алкалоиды помогают расширить сосуды, ускорить кровообращение в половой системе.
Трибестан воздействует на гормональное равновесие, оказывает косвенное эстрогенное действие без вмешательства в механизмы регуляции.
Кроме этого, препарат положительно влияет на психоэмоциональный баланс, улучшает состояние вегетативной нервной системы, оптимизирует самочувствие, снижает утомляемость, повышает физическую и умственную работоспособность. Немаловажно, что Трибестан безопасен, нетоксичен, не вызывает функциональных и морфологических изменений. Его можно использовать в виде монолечения, либо в комплексе с гормональными препаратами.
Мужчинам с азооспермией рекомендуется принимать Трибестан по 1-2 таблетки трижды в сутки, в течение не меньше трех месяцев подряд. Терапевтический курс разрешается повторять до достижения необходимого положительного эффекта.
Как правило, лечение переносится хорошо, случаев передозировки и выраженных побочных проявлений не отмечалось. Редко обнаруживались реакции аллергии.
Спермактин
Ученые установили, что прием препаратов, содержащих антиоксиданты и микроэлементы, во многих случаях способствует повышению шансов на оплодотворение, а также уменьшает опасность развития репродуктивных нарушений. Наибольшее распространение и интерес со стороны специалистов получили медикаментозные комплексные средства, воздействующие на разные типы расстройства сперматогенеза (в том числе и азооспермию). Врачи отметили влияние препарата Спермактин, комплекса ацетил-L-карнитина, L-карнитина-фумарата и альфа-липоевой кислоты на значения оксидативного стресса и степень фрагментации ДНК мужских половых клеток.
В ходе многочисленных исследований было выявлено положительную статистически значимую динамику базовых значений спермограммы – в частности, показателей подвижности и морфологии. Стабильное улучшение отмечалось уже ближе к третьему месяцу терапевтического курса. Одновременно снизился показатель количества свободных радикалов. Был сделан основной вывод: стимуляция сперматогенеза при помощи комплексного препарата Спермактин является действенным и безопасным способом коррекции мужской репродуктивной функции.
Препарат принимают по одному саше (10 г) по утрам сразу после завтрака. Порошок следует развести в 150-200 мл воды или сока (молоко, горячий чай и спиртосодержащие напитки не подходят).
В редких случаях Спермактин может вызвать реакцию индивидуальной гиперчувствительности. Если такое случилось, то комплексное средство отменяют и заменяют другими, более подходящими препаратами.
Селцинк
Для адекватного функционирования репродуктивной системы у мужчины важна поддержка физиологического уровня концентрации витаминов и микроэлементов, принимающих участие в протекании биохимических реакций и являющихся их катализаторами. Некоторые необходимые микроэлементы продуцируются половыми мужскими органами. Наиболее важными элементами для нормальной фертильности считаются ионы цинка и селена.
На сегодняшний день у многих пациентов отмечается витаминный и микроэлементный дефицит в организме. В частности, это связано с нарушениями питания, с массой вредных привычек и неблагоприятными экологическими условиями. Однообразное и ограниченное питание достаточно быстро влечет за собой снижение поступления полезных веществ и, как следствие, развитие различных патологических состояний.
Цинк контролирует экспрессию генов в ходе клеточной пролиферации и дифференцировки, принимает участие в процессах чувствительности к гормональным веществам и факторам роста. Недостаток цинка особенно отражается на ранних фазах клеточного цикла. Именно его дефицит вызывает задержку полового развития у подростков и понижение мужской фертильности. Интересно, что цинк имеет свойство скапливаться в предстательной железе и служит одним из ингредиентов секретируемой жидкости. Он способствует регулировке активности спермоплазматических ферментов, принимает участие в процессах коагуляции и разжижения семенной жидкости. Присутствие цинка в мужских половых клетках является наиболее высоким во всем организме и составляет 1900 мкг/килограмм.
Другой микроэлемент – селен – оказывает защитное действие по отношению к биохимически агрессивным свободным радикалам. Селен необходим в качестве антиоксидантного защитника мембран клеток, стимулирует работу других антиоксидантов. При недостатке этого микроэлемента развивается мужское бесплодие, поскольку он не только обеспечивает защиту мужских половых клеток, но и отвечает за их двигательную способность.
Многие проведенные исследования подтвердили эффективность препарата Селцинк по отношению к концентрированию, двигательной активности и морфологии сперматозоидов у мужчин, страдающих нарушениями фертильности. Этот препарат остается абсолютно безопасным даже при приеме двух суточных доз, при этом никаких побочных проявлений и симптомов не отмечается. Селцинк принимают по одной таблетке ежедневно, в течение нескольких месяцев (на усмотрение врача).
Простагут форте
Поликомпонентное растительное средство Простагут форте применяется при азооспермии, связанной с доброкачественной гиперплазией предстательной железы и простатитом. Препарат считается абсолютно безопасным, и вместе с тем не уступает по эффективности известным синтетическим препаратам.
Состав средства представлен вытяжкой из ягод серенои ползучей и пальмы Сабаль, а также сухим экстрактом корневища крапивы ползучей.
Простагут форте отличается выраженным антивоспалительным, противоотечным действием, способностью угнетать клеточное развитие за счет подавления выработки РНК. Дополнительные свойства препарата: стимуляция нервной системы, торможение потребления тестостерона клетками предстательной железы. Активный состав средства помогает снизить у пациентов болезненные и жгучие ощущения в ходе выделения мочи при доброкачественной гиперплазии простаты.
Непосредственно на излечение азооспермии препарат не влияет.
Капсулы медикамента принимают внутрь, в целом виде, с водой. Длительность лечения – не меньше одного месяца, по одной капсуле утром и вечером. Простагут переносится хорошо, побочные эффекты в виде неприятных ощущений в области живота случаются редко. У отдельных пациентов возможно развитие аллергии на препарат.
Какой можно сделать вывод? Лекарственное средство Простагут форте оказывает влияние лишь на внешние проявления нарушений, однако непосредственно азооспермию, как и рост новообразований простаты, этот медикамент излечить не способен. Однако в составе комплексного лечения препарат вполне может применяться.
Физиотерапевтическое лечение
Медикаментозный и хирургический способ – не единственная возможность избавиться от азооспермии. Врачи применяют ток, лазер, магнитотерапию в качестве дополнения к основным лечебным методам, что позволяет более качественно восстановить фертильность мужчины.
Между тем, эффективность физиопроцедур отмечается не всегда: они помогают, если требуется вылечить хронические мочеполовые патологии, либо ускорить восстановление организма после операции. Основное действие таких процедур – это повышение или понижение тонуса мускулатуры, расширение сосудов, улучшение микроциркуляции, блокировка вялотекущих воспалительных процессов.
Физиотерапия не назначается при острых воспалительных реакциях, при инфекционных процессах, при подозрении злокачественных опухолей, а также в периоды лихорадок, при тяжелом течении системных патологий.
- Вакуумный массаж является наиболее востребованной процедурой для лечения азооспермии и представляет собой технику локально-отрицательного давления, именуемую ЛОД-терапией. Процедура заключается в помещении полового органа в специальную барокамеру, из которой происходит медленная откачка воздуха. В результате к области пениса активно приливает кровь, наступает состояние эрекции. После восстановления давления процедуру повторяют. Такой специфический массаж назначают, если азооспермия у мужчины сочетается с эректильной дисфункцией. Что дает подобное лечение? Предупреждает застой крови, улучшает микроциркуляцию, обогащает органы кислородом, что положительно влияет на работу простаты и яичек. Метод противопоказан пациентам с выраженным варикоцеле, с паховыми грыжами, а также при повышенном риске формирования тромбов.
- Лазерная терапия предполагает использование малоинтенсивного лазера, не разрушающего ткани: красный диапазон излучения достигает глубины двух миллиметров, а инфракрасный – до восьми миллиметров. Основное свойство лазеротерапии – это иммунная стимуляция, оптимизация обменных процессов, блокировка воспалительной реакции, активация выработки тестостерона, непосредственно влияющего на двигательную активность сперматозоидов.
- Магнитная терапия приводит в норму состояние сосудистой сети, стабилизирует продукцию гормонов, обладает гипотензивным и противоопухолевым действием.
- Электростимуляция предполагает применение импульсных токов, заставляющих мускулатуру сокращаться. При помощи электрофореза в необходимую зону попадают лекарственные средства – в частности, ферментные и противоотечные препараты. Подобный способ доставки лекарств в ткани помогает повысить концентрацию препарата в необходимой области организма, уменьшить выраженность побочных проявлений. Электростимуляцию не назначают пациентам с опухолевыми процессами, сложными воспалительными заболеваниями, а также при наличии кожных повреждений в области проведения процедуры.
Другими методиками физиотерапии при азооспермии могут стать:
- озонотерапия;
- грязелечение;
- трансуретральная микроволновая терапия.
Методы можно использовать отдельно или в сочетании друг с другом.
Лечение травами
Народные средства для лечения азооспермии, как правило, малоэффективны. Однако в некоторых случаях лекарственные растения в сочетании с изменением образа жизни и питания помогают немного улучшить качество семенной жидкости.
Если имеются проблемы со сперматогенезом, рекомендуется ежедневно утром, днем и вечером заваривать и пить вместо чая настой из плодов боярышника. Кроме него, хорошо помогают травяные чаи из бузины и горицвета.
Для восстановления качества спермы натирают морковь, выжимают 100 мл сока и смешивают его с двумя таблетками мумие. Снадобье употребляют ежедневно перед завтраком. Дополнительно в течение дня следует пить настой травы спорыша. Курс такого лечения продолжается на протяжении месяца.
Заваривают кипятком 2 столовые ложки растения адамов корень. После остывания средство фильтруют и употребляют по 1 ст. л. ежедневно.
Готовят травяной сбор на основе листьев грецкого ореха, сосновых побегов, исландского мха и белой шелковицы. Ингредиенты берут в равных количествах. Далее 2 ст. л. смеси заливают кипятком (450 мл) и настаивают в термосе в течение получаса. После этого процеживают и принимают по 150 мл вместо чая три раза в сутки. Можно добавить мед и лимонный сок.
Хорошим эффектом отличается настойка лапчатки. Для её приготовления берут корневище растения (100 г), заливают 0,5 л водки, настаивают в течение двух недель. Далее настойку фильтруют и принимают по одной чайной ложке трижды в сутки, между приемами пищи, запивая небольшим количеством воды.
Народные целители советуют для устранения азооспермии приправлять пищу сушеным и свежим базиликом, либо пить настой из листьев. Для приготовления настоя 20 г свежих листьев базилика заливают 250 мл кипящей воды, настаивают в течение получаса. Средство пьют трижды в сутки за полчаса до завтрака, обеда и ужина.
Неплохо справляется с задачей и продукция пчеловодов – в частности, маточное молочко в сочетании с медом. Такую смесь едят по одной ложке сразу после еды, удерживая во рту до полного растворения. Водой или другими жидкостями запивать не нужно.
Хирургическое лечение
При азооспермии – патологии, при которой в эякуляте отсутствуют сперматозоиды – используют хирургические способы получения мужских половых клеток. К таким методам относят PESA, TESA и TESE.
Чаще всего специалисты практикуют первые два метода – PESA или TESA. Методика TESE в виде двусторонней биопсии яичек при помощи микрохирургической технологии применяется для лечения необструктивной азооспермии. [10]
- PESA представляет собой игловую биопсию, проводимую в нескольких зонах придатков яичек. При наличии обструкции семявыводящих протоков методика считается стопроцентно эффективной, однако сама процедура в дальнейшем способна ухудшить степень блокировки протока.
- TESA-методика заключается в проведении игловой биопсии в нескольких зонах яичек. Это малоинвазивная процедура, позволяющая успешно получить необходимое количество сперматозоидов. Однако метод имеет свои недостатки: он действенен лишь в случае наличия очагов сперматогенеза, однако даже имеющиеся очаги не всегда удается обнаружить из-за отсутствия визуального контроля структуры тканей. Если врач выполняет до шести пункций каждого яичка и не обнаруживает при этом мужских половых клеток, то пациенту рекомендуется проведение микрохирургической пункции по методу TESE.
- TESE представляет собой аспирацию яичковых тканей для дальнейшего выделения сперматозоидов. Такая методика считается наиболее эффективной. Вначале выполняют биопсию, а из изъятого биоматериала отделяют сперматозоиды. Практикуют закрытую пункцию, для которой используют специальный пистолет: такая процедура отличается частым развитием осложнений и относительно малой эффективностью. Наиболее распространенной считается двусторонняя микрохирургическая мультифокальная биопсия яичек, которую часто применяют у пациентов с необструктивной азооспермией.
Беременность при азооспермии
Прежде чем давать прогнозы относительно возможности оплодотворения женщины при азооспермии у мужчины, доктор должен проанализировать результаты диагностики, определить тип и найти причину нарушения. Только после этого разрабатывается оптимальная тактика последующих мероприятий, с целью достижения беременности и рождения у пары здорового ребенка.
Если пациенту ставят диагноз обструктивной азооспермии, то восстановление репродуктивной функции возможно при помощи хирурга. Для открытия семявыводного протока выполняют микрохирургическую реконструкцию, тонкости проведения которой зависят от расположения и масштаба зоны обструкции.
С секреторной азооспермией дело обстоит несколько хуже, поскольку при подобном диагнозе шансы на успех лечения, хоть и существуют, но они не столь велики. Тем не менее, некоторые гормональные неполадки удается устранить при помощи консервативного лечения, направленного на стабилизацию работы эндокринной системы и коррекцию сперматогенеза. Если первопричиной азооспермии стало расширение сосудов мошонки, то вылечить бесплодие часто удается путем проведения операции.
Для многих пациентов шансы на излечение все же остаются мизерными. В такой ситуации, если доктор видит отсутствие перспективы проводимой терапии, может быть рекомендовано использование вспомогательных репродуктивных методов – в частности, ЭКО. Эту технологию репродуктологи успешно применяют уже более четырех десятков лет, и с годами эффективность метода становится все больше.
ЭКО при азооспермии
На сегодняшний день специалисты успешно применяют методику изъятия мужских половых клеток непосредственно из яичка для дальнейшего их использования в программах экстракорпорального оплодотворения (ИКСИ). Техника извлечения сперматозоидов – биопсия. Эта процедура позволяет добиться долгожданной беременности примерно в 30-60% случаев.
Эффективность биопсии может быть разной, что обусловлено степенью тяжести азооспермии. Для предоставления более четкого индивидуального прогноза лечения проводится тщательное обследование пациента. Врач при этом получает предварительную информацию о типе патологии, благодаря чему оценивает шансы на успех оплодотворения.
Существуют разные методики биопсии: доктор подбирает наиболее подходящую из них, которая будет предельно эффективной в конкретной ситуации.
Профилактика
Предупреждение развития азооспермии и профилактика нарушений репродуктивного здоровья у мужчин заключается, прежде всего, в ведении здорового образа жизни. Врачи должны мотивировать своих пациентов, объяснять им необходимость в отказе от вредных привычек.
Врачи рекомендуют:
- отказываться от беспорядочной половой жизни, не вступать в сексуальный контакт с сомнительным партнером без средств предохранения;
- отказываться от употребления алкогольных напитков, от наркотических средств и курения;
- практиковать посильные умеренные физические нагрузки, не допускать, как гиподинамии, так и чрезмерной физической активности;
- периодически посещать врача для проведения профилактических обследований, своевременно лечить любые инфекционно-воспалительные процессы в организме;
- не забывать о полноценном отдыхе и сне;
- избегать конфликтных и стрессовых ситуаций.
Кроме этого, важно помнить, что для поддержания мужской фертильности нежелательно, как вовсе воздерживаться от секса, так и вступать в половые связи слишком часто. Оптимально, если половые контакты происходят один раз в 3-4 дня.
Прогноз
Успех проводимого лечения при азооспермии зависит от многих факторов. Это, прежде всего, возраст и общее состояние здоровья пациента, его образ жизни. Если же обнаруживается хромосомный дефект, то специалист может настаивать на дополнительной генетической диагностике, что необходимо для оценки степени риска для эмбрионов. Помимо этого, назначение гормональных средств требует четкого контроля лечения: если не придерживаться схемы приема таких препаратов, то это может значительно и негативно повлиять на эффективность терапии.
Общая картина прогноза следующая: пациенты с обструктивным типом азооспермии имеют больше шансов зачать ребенка после лечения, причем как естественным путем, так и с использованием вспомогательных репродуктивных технологий. Секреторная азооспермия сложнее поддается лечению, однако и здесь имеются некоторые шансы на успех проводимой терапии. Главное – это выполнение всех рекомендаций и назначений врача, точное следование схеме лечения. Лишь в таком случае можно добиться появления и стойкого присутствия мужских половых клеток в спермальной жидкости, а далее – и успешного зачатия.
Наиболее безнадежным типом нарушения считается азооспермия, развившаяся в результате эпидпаротита, или детской свинки. Худший прогноз отмечается при генетической или идиопатической форме патологии.

