Медицинский эксперт статьи
Новые публикации
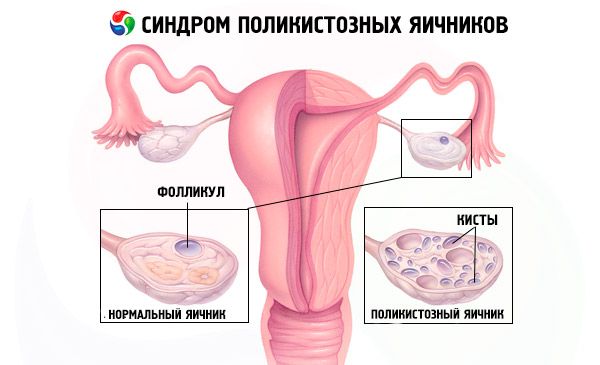
Синдром поликистозных яичников
Последняя редакция: 17.10.2021

Весь контент Web2Health проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
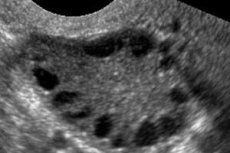
Синдром поликистозных яичников - мультифакторная гетерогенная патология, характеризующаяся нарушениями менструального цикла, хронической ановуляцией, гиперандрогенией, кистозными изменениями яичников и бесплодием. Синдром поликистозных яичников характеризуется умеренным ожирением, нерегулярными месячными или аменореей и симптомами избытка андрогенов (гирсутизм, угри). Обычно яичники содержат много кист. Диагностика основывается на тестах на беременность, исследовании гормональных уровней и обследовании с целью исключения вирилизирующей опухоли. Лечение симптоматическое.
Код по МКБ-10
Причины синдрома поликистозных яичников
Синдром поликистозных яичников - общая эндокринная патология репродуктивной системы, встречающаяся у 5-10 % пациенток; характеризуется наличием ановуляции и избытка андрогенов неясной этиологии. Яичники могут быть нормальных размеров или увеличены, с гладкой, утолщенной капсулой. Как правило, в яичниках содержится много мелких, размерами 26 мм фолликулярных кисточек; иногда встречаются большие кисты, содержащие атретические клетки. Отмечается повышение уровня эстрогенов, что приводит к увеличению риска развития гиперплазии эндометрия и, в конечном счете, к раку эндометрия. Часто отмечается повышение уровней андрогенов, что увеличивает риск развития метаболического синдрома и гирсутизма.
Патогенез
Женщины с синдромом поликистозных яичников (СПКЯ) имеют отклонения в метаболизме андрогенов и эстрогенов, нарушенный синтез андрогенов. Заболевание сопровождается высокими концентрациями в сыворотке крови андрогенных гормонов, таких как тестостерон, андростендион, дегидроэпиандростерон сульфат и (ДГЭА-S). Тем не менее, иногда могут определяться нормальные уровни андрогенов.
СПКЯ также связан с резистентностью к инсулину, гиперинсулинемией и ожирением. Гиперинсулинемия может также привести к подавлению синтеза SHBG, который, в свою очередь, может усилить признаки андрогенности.
Кроме того, резистентность к инсулину при синдроме поликистозных яичников связана с адипонектином - гормоном, секретируемый адипоцитами, который регулирует липидный обмен и уровень глюкозы в крови.
Повышенный уровень андрогенов сопровождается увеличением стимулирующего действия лютеинизирующего гормона (ЛГ), секретируемого передней долей гипофиза, что приводит к росту тека клеток яичников. Эти клетки, в свою очередь, увеличивают синтез андрогенов (тестостерона, андростендиона). Из-за пониженного уровня фолликулостимулирующего гормона (ФСГ) по отношению к ЛГ, зернистые клетки яичников не могут ароматизировать андрогены в эстрогены, что приводит к снижению уровня эстрогенов и последующей ановуляции.
Некоторые данные свидетельствуют о том, что пациенты имеют функциональное нарушение цитохрома P450c17, 17-гидроксилазы, которые тормозят биосинтез андрогенов.
Синдром поликистозных яичников - генетически гетерогенной синдром. Исследования членов семьи с СПКЯ доказывают аутосомно-доминантное наследование. Недавно была подтверждена генетическая связь между СПКЯ и ожирением. Вариант гена FTO (rs9939609, который предрасполагает к общему ожирению) значительно связан с восприимчивостью к развитию СПКЯ.Были определены полиморфизмы локуса 2p16 (2p16.3, 2p21 и 9q33.3), которые связаны с синдромом поликистозных яичников, а также ген, который кодирует рецептор лютеинизирующего гормона (ЛГ) и хорионического гонадотропина (ХГ).
Симптомы синдрома поликистозных яичников
Симптомы синдрома поликистозных яичников появляются в течение половой зрелости, проявление их уменьшается со временем. Наличие регулярных менструаций какое-то время после менархе исключает диагноз синдрома поликистозных яичников. При обследовании обычно обнаруживают наличие обильной цервикальной слизи (это отражает высокие уровни эстрогенов). Диагноз синдрома поликистозных яичников можно заподозрить, если женщина имеет минимум два типичных симптома (умеренное ожирение, гирсутизм, нерегулярные месячные или аменорея).
Наиболее часто встречается сочетание следующих клинических симптомов:
- нарушение менструального цикла (олигоменорея, дисфункциональные маточные кровотечения, вторичная аменорея);
- ановуляция;
- бесплодие;
- гирсутизм;
- нарушение жирового обмена (ожирение и метаболический синдром);
- диабет;
- синдром обструктивного апноэ сна.
Что беспокоит?
Диагностика синдрома поликистозных яичников
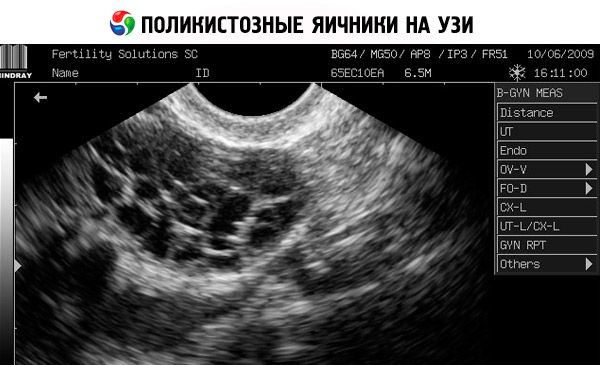
Диагностика основывается на исключении беременности (тест на беременность), а также исследовании эстрадиола, ФСГ, ТТГ и пролактина в сыворотке крови. Диагноз подтверждается с помощью ультрасонографии, при которой выявляется более 10 фолликулов в яичнике; фолликулы обычно встречаются на периферии и напоминают нить жемчуга. Если отмечается наличие фолликулов в яичниках и гирсутизм, то следует определить уровни тестостерона и ДГЭАС. Патологические уровни оцениваются как при аменорее.
 [32], [33], [34], [35], [36], [37], [38], [39]
[32], [33], [34], [35], [36], [37], [38], [39]
Анамнез и физикальное обследование
Проводя тщательный сбор анамнеза, выявляют наследственные факторы развития синдрома поликистозных яичников. При осмотре вычисляют индекс массы тела и соотношение окружности талии к окружности бедер (в норме ≤ 0,8) для диагностики избыточности массы тела и ожирения.
Для синдрома поликистозных яичников характерен полиморфизм клинических и лабораторных признаков.
Специальные методы диагностики синдрома поликистозных яичников
Обязательно проводят гормональное исследование на 3–5-й день менструальноподобной реакции: в крови определяют уровень ЛГ, ФСГ, пролактина, тестостерона, надпочечниковых андрогенов - ДГЭАС, 17-оксипрогестерона. Для синдрома поликистозных яичников характерны высокий индекс ЛГ/ФСГ - > 2,5–3 (за счет повышения уровня ЛГ) и гиперандрогения.
С целью уточнения источника гиперандрогении проводят пробу с АКТГ для дифференциальной диагностики с гиперандрогенией, вызванной мутацией гена, кодирующего фермент 21-гидроксилазу в надпочечниках (диагностика стертых и латентных форм адреногенитального синдрома). Техника проведения: в 9 ч утра производят забор крови из локтевой вены, затем внутримышечно вводят 1 мг препарата синактен-депо, через 9 ч - повторный забор крови. В обеих порциях крови определяют концентрацию кортизола и 17-оксипрогестерона, далее по специальной формуле вычисляют коэффициент, значения которого не должны превышать 0,069. В этих случаях проба отрицательная и женщина (или мужчина) не является носителем мутации гена 21-гидроксилазы.
Пробу с дифенином проводят для выявления центральных форм поликистоза яичников и возможности лечения с помощью препаратов нейромедиаторного действия. Техника пробы: в крови определяется исходная концентрация ЛГ и тестостерона, затем принимается дифенин по 1 таблетке 3 раза в день в течение 3 дней, после чего в крови повторно определяется концентрация этих же гормонов. Проба считается положительной, если уровень ЛГ и тестостерона снижается.
- При УЗИ половых органов определяют увеличенные в объеме яичники (10 см3 и более), множество фолликулов диаметром до 9 мм, уплотнение стромы яичников, утолщение капсулы.
- Дополнительно при подозрении на инсулинорезистентность проводят тест на толерантность к глюкозе с определением уровня инсулина и глюкозы до и после нагрузки.
- При подозрении на надпочечниковый генез синдрома поликистозных яичников рекомендуют генетическую консультацию и HLA-генотипирование.
- Гистеросальпингография.
- Лапароскопия.
- Оценка фертильности спермы супруга.
В ноябре 2015 г. Американская ассоциация клинических эндокринологов (ААСЕ), Американский колледж эндокринологии (ACE) и общество изучения избытка андрогенов и СПКЯ (AES) выпустили новые рекомендации в диагностики СПКЯ. Этими рекомендациями являются:
- Диагностические критерии СПКЯ должны включать в себя один из следующих трех критериев: хроническая ановуляция, клинический гиперандрогенизм и поликистоз яичников.
- В дополнение к клиническим результатам, для диагностики СПКЯ должен определяться уровень 17-гидроксипрогестерона и антимюллерова гормона в сыворотке крови.
- Анализ уровняя свободного тестостерона более чувствителен для определения избытка андрогенов, чем уровень общего тестостерона.
Что нужно обследовать?
Дифференциальная диагностика
К кому обратиться?
Лечение синдрома поликистозных яичников
Женщинам, у которых наблюдаются ановуляторные менструальные циклы (в анамнезе отсутствуют или нерегулярные менструации и отсутствуют признаки продукции прогестерона), при отсутствии гирсутизма и нежелании забеременеть, назначают интермиттирующий прогестин (например, медроксипрогестерон по 5-10 мг внутрь 1 раз в день в течение 10-14 дней каждого месяца в течение 12 мес) или оральные контрацептивы с целью уменьшения риска гиперплазии и рака эндометрия и уменьшения уровня циркулирующих андрогенов.
Женщины, у которых есть синдром поликистозных яичников с ановуляторными циклами, с наличием гирсутизма и не планирующих беременность, лечение направлено на уменьшение гирсутизма и регуляцию уровней тестостерона и ДГЭАС в сыворотке крови. Женщины, желающие забеременеть, проходят лечение бесплодия.
Лечение бесплодия при синдроме поликистозных яичников проводят в 2 этапа:
- 1-й этап - подготовительный;
- 2-й этап - стимуляция овуляции.
Терапия на подготовительном этапе зависит от клинико-патогенетической формы синдрома поликистозных яичников.
- При синдроме поликистозных яичников и ожирении показано назначение лекарственных средств, способствующих снижению инсулинорезистентности: препарат выбора метформин применяют внутрь по 500 мг 3 раза в сутки в течение 3–6 мес.
- При яичниковой форме синдрома поликистозных яичников и высоком уровне ЛГ применяют препараты, способствующие снижению чувствительности гипоталамо-гипофизарной системы до полного подавления функции яичников (уровень эстрадиола в сыворотке крови < 70 пмоль/л):
- бусерелин спрей, по 150 мкг в каждую ноздрю 3 раза в сутки с 21-го или 2-го дня менструального цикла, курс 1–3 мес, или
- бусерелин депо в/м 3,75 мг 1 раз в 28 сут с 21-го или 2-го дня менструального цикла, курс 1–3 мес, или
- лейпрорелин п/к 3,75 мг 1 раз в 28 сут с 21-го или 2-го дня менструального цикла, курс 1–3 мес, или
- трипторелин п/к 3,75 мг 1 раз в 28 сут или 0,1 мг 1 раз в сутки с 21-го или 2-го дня менструального цикла, курс 1–3 мес.
Не имеет принципиального значения, с какого (21-го или 2-го) дня менструального цикла назначить агонисты ГнРГ, однако назначение с 21-го дня предпочтительнее, так как в этом случае не образуются кисты яичников. При назначении со 2-го дня цикла фаза активации, предшествующая фазе подавления, в механизме действия агониста ГнРГ совпадает с фолликулиновой фазой цикла и может вызвать образование кист яичников.
Альтернативные препараты:
- этинилэстрадиол/диеногест внутрь 30 мкг/2 мг 1 раз в сутки с 5-го по 25-й день менструального цикла, курс 3–6 мес или
- этинилэстрадиол/ципротерона ацетат внутрь 35 мкг/2 мг 1 раз в сутки с 5-го по 25-й день менструального цикла, курс 3–6 мес.
- При надпочечниковой форме синдроме поликистозных яичников показано назначение глюкокортикоидных препаратов:
- дексаметазон внутрь 0,25–1 мг 1 раз в сутки, курс 3–6 мес, или
- метилпреднизолон внутрь 2–8 мг 1 раз в сутки, курс 3–6 мес, или
- преднизолон внутрь 2,5–10 мг 1 раз в сутки, курс 3–6 мес.
- При центральной форме синдрома поликистозных яичников применяют противосудорожные средства:
- дифенин по 1 таблетке внутрь 1–2 раза в сутки;
- карбамазепин внутрь по 100 мг 2 раза в сутки, курс 3–6 мес.
На 2-м этапе проводят стимуляцию овуляции.
Выбор препаратов и схемы их введения определяют с учетом клинико-лабораторных данных. Во время индукции овуляции проводят тщательный ультразвуковой и гормональный мониторинг стимулированного цикла.
Недопустимо проведение индукции овуляции любыми лекарственными средствами без ультразвукового мониторинга. Нецелесообразно начинать индукцию овуляции при наличии кистозных образований в яичниках диаметром > 15 мм и толщине эндометрия > 5 мм.
Индукция овуляции кломифеном показана при недлительном анамнезе заболевания у молодых женщин с достаточным уровнем эстрогенов (эстрадиол сыворотки крови < 150 пмоль/л) и невысоким уровнем ЛГ (> 15 МЕ/л).
Кломифен назначают внутрь 100 мг 1 раз в сутки с 5-го по 9-й день менструального цикла в одно и то же время суток.
Контрольное УЗИ проводят на 10-й день цикла, оценивают диаметр доминантного фолликула и толщину эндометрия. Осмотры проводят через день, в периовуляторном периоде - ежедневно. Имеет значение не день цикла, а размер лидирующего фолликула: если его диаметр более 16 мм, то надо проводить УЗИ ежедневно до достижения размера в 20 мм.
Альтернативные схемы лечения (при выраженном антиэстрогенном эффекте):
Схема 1:
- кломифен внутрь 100 мг 1 раз в сутки с 5-го по 9-й день менструального цикла в одно и то же время суток +
- этинилэстрадиол (ЭЭ) внутрь по 50 мкг 2 раза в сутки с 10-го по 15-й день менструального цикла или
- эстрадиол внутрь по 2 мг 2 раза в сутки с 10-го по 15-й день менструального цикла.
Схема 2:
- кломифен внутрь 100 мг 1 раз в сутки с 3-го по 7-й день менструального цикла в одно и то же время суток +
- менотропины в/м 75–150 МЕ 1 раз в сутки в одно и то же время с 7–8-го дня менструального цикла или
- фоллитропин альфа в/м 75–150 МЕ 1 раз в сутки в одно и то же время с 7–8-го дня менструального цикла.
Индукция овуляции кломифена цитратом не показана в следующих ситуациях:
- при гипоэстрогении (уровень эстрадиола в сыворотке крови < 150 пмоль/л);
- после предварительной подготовки агонистами ГнРГ (в результате снижения чувствительности гипоталамо-гипофизарно-яичниковой системы развивается гипоэстрогения);
- у женщин старшего репродуктивного возраста, при длительном анамнезе заболевания и высоком уровне ЛГ в сыворотке крови (> 15 МЕ/л). Нецелесообразно увеличивать дозу кломифена до 150 мг/сут при повторных курсах стимуляции, так как усиливается негативный периферический антиэстрогенный эффект.
Не рекомендуют проводить подряд более 3 курсов стимуляции кломифеном; при неэффективности лечения необходимо применять гонадотропины.
Стимуляция овуляции гонадотропинами показана в отсутствие адекватного фолликулогенеза после стимуляции кломифеном, при наличии выраженного периферического антиэстрогенного эффекта, недостаточной эстрогенной насыщенности. Может проводиться как у молодых пациенток, так и в позднем репродуктивном возрасте.
Препараты выбора:
- менотропины в/м 150–225 МЕ 1 раз в сутки с 3–5-го дня менструального цикла в одно и то же время, курс 7–15 сут или
- урофоллитропин в/м 150–225 МЕ 1 раз в сутки с 3–5-го дня менструального цикла в одно и то же время, курс 7–15 сут.
Альтернативные препараты (при высоком риске развития синдрома гиперстимуляции яичников):
- фоллитропин альфа в/м 100–150 МЕ 1 раз в сутки с 3–5-го дня менструального цикла в одно и то же время, курс 7–15 сут.Индукция овуляции гонадотропинами с применением аналогов ГнРГ показана при наличии синдрома поликистозных яичников с высоким уровнем ЛГ в сыворотке крови (> 15 МЕ/л).
Препараты выбора:
- бусерелин в виде спрея по 150 мкг в каждую ноздрю 3 раза в сутки с 21-го дня менструального цикла или
- бусерелин депо в/м 3,75 мг однократно на 21-й день менструального цикла;
- лейпрорелин п/к 3,75 мг однократно на 21-й день менструального цикла;
- трипторелин п/к 3,75 мг однократно на 21-й день менструального цикла или 0,1 мг 1 раз в сутки с 21-го дня менструального цикла +
- менотропины в/м 225–300 МЕ 1 раз в сутки со 2–3-го дня последующего менструального цикла в одно и то же время.
Альтернативные препараты (при высоком риске развития синдрома гиперстимуляции яичников):
- менотропины в/м 150–225 МЕ 1 раз в сутки со 2–3-го дня менструального цикла в одно и то же время или
- фоллитропин альфа в/м 150–225 МЕ 1 раз в сутки со 2–3-го дня менструального цикла в одно и то же время +
- ганиреликс п/к 0,25 мг 1 раз в сутки, начиная с 5–7-го дня применения гонадотропинов (при достижении доминантным фолликулом размера 13–14 мм);
- цетрореликс п/к 0,25 мг 1 раз в сутки, начиная с 5–7-го дня применения гонадотропинов (при достижении доминантным фолликулом размера 13–14 мм).
Индукция овуляции у пациенток позднего репродуктивного возраста (при слабом ответе яичников на гонадотропные препараты).
Препараты выбора:
- менотропины в/м 225 МЕ 1 раз в сутки с 3–5-го дня менструального цикла в одно и то же время +
- трипторелин п/к 0,1 мг 1 раз в сутки со 2-го дня менструального цикла.
Альтернативные препараты:
- трипторелин п/к 0,1 мг 1 раз в сутки со 2-го дня менструального цикла +
- фоллитропин альфа в/м 200–225 МЕ 1 раз в сутки с 3–5-го дня менструального цикла в одно и то же время.
Во всех схемах с применением гонадотропинов адекватность дозы последних оценивается по динамике роста фолликулов (в норме 2 мм/сут). При медленном росте фолликулов доза увеличивается на 75 МЕ, при слишком быстром росте снижается на 75 МЕ.
Во всех схемах при наличии зрелого фолликула размером 18–20 мм, толщине эндометрия не менее 8 мм терапию прекращают и назначают гонадотропин хорионический в/м 10 000 ЕД однократно.
После констатации овуляции проводят поддержку лютеиновой фазы цикла.
Препараты выбора:
- дидрогестерон внутрь по 10 мг 1–3 раза в сутки, курс 10–12 сут или
- прогестерон внутрь по 100 мг 2–3 раза в сутки, или во влагалище по 100 мг 2–3 раза в сутки, или в/м 250 мг 1 раз в сутки, курс 10–12 сут. Альтернативный препарат (при отсутствии симптомов гиперстимуляции яичников):
- гонадотропин хорионический в/м 1500–2500 ЕД 1 раз в сутки на 3,5 и 7-й дни лютеиновой фазы.
Другие лекарства, используемые в лечении СПКЯ:
- Антиандрогены (например, спиронолактон, леупролид, финастерид).
- Сахароснижающие препараты (например, метформин, инсулин).
- Селективные модуляторы эстрогеновых рецепторов (например, кломифен цитрат).
- Лекарства для лечения угрей (например, перекись бензоила, третиноин крем (0,02-0,1%) / гель (0,01-0,1%) / раствор (0,05%), адапален крем (0,1%) / гель (0,1%, 0,3%) / раствор (0,1%), эритромицин 2%, клиндамицин 1%, Сульфетамид натрия 10%).
Побочные эффекты лечения
При применении кломифена у большинства пациенток развивается периферический антиэстрогенный эффект, который заключается в отставании роста эндометрия от роста фолликула и снижении количества цервикальной слизи. При употреблении гонадотропинов, особенно человеческого менопаузального гонадотропина (менотропины), возможно развитие синдрома гиперстимуляции яичников (СГЯ), при применении рекомбинантного ФСГ (фоллитропин альфа) риск синдрома гиперстимуляции яичников меньше. При использовании схем, включающих агонисты ГнРГ (трипторелин, бусерелин, лейпрорелин), риск развития синдрома гиперстимуляции яичников увеличивается, а применение агонистов ГнРГ может вызвать симптомы дефицита эстрогенов - приливы, сухость кожи и слизистых оболочек.
Прогноз
Эффективность лечения бесплодия при синдроме поликистозных яичников зависит от клинико-гормональных особенностей течения заболевания, возраста женщины, адекватности подготовительной терапии, правильности подбора схемы индукции овуляции.
У 30% молодых женщин с недлительным анамнезом заболевания удается достичь наступления беременности после подготовительного лечения без проведения индукции овуляции.
Эффективность стимуляции овуляции кломифеном не превышает 30% на 1 женщину, 40% пациенток с синдромом поликистозных яичников являются кломифенрезистентными.
Применение менотропинов и урофоллитропина позволяет достичь беременности у 45–50% женщин, однако эти препараты повышают риск развития синдрома гиперстимуляции яичников.
Наиболее эффективными являются схемы с применением агонистов ГнРГ, позволяющие избежать «паразитарных» пиков ЛГ: до 60% беременностей на 1 женщину. Однако при использовании этих препаратов отмечается наиболее высокий риск осложнений - тяжелые формы синдрома гиперстимуляции яичников, многоплодие. Применение антагонистов ГнРГ не менее эффективно, но не сопряжено с высоким риском синдрома гиперстимуляции яичников.
 [51]
[51]

